"Ich habe ein sehr verändertes Lebensgefühl gehabt, so ein bisschen wie neugeboren nach einem Ereignis, das in Spanien stattfand, wo ich sechs Jahre verbracht habe. Ich bin dann zurückgekehrt und habe mich auch für die Umwelt nervig, umschweifend, raumgreifend verhalten."
In einem Seminarraum einer Kölner Bildungsstätte erzählt Gudrun Tönnes von ihren befremdlichen Erfahrungen in der Psychiatrie:
"Ich habe alles auf mich bezogen, ich habe Zeichen am Himmel gesehen für alles Mögliche, ich wollte die Menschen davon überzeugen, ja, dass es Hoffnung gibt für diese Welt und kam zurück in mein Elternhaus, wo mir alles fremd vorkam und ich denen auch fremd vorkam. Meine Psyche konnte irgendetwas nicht mehr aushalten und dann bräuchte ich eigentlich einen Ort, wo ich das bekomme, was ich brauche, zumindest wäre der Ort der Genesung ein etwas anderer als Psychiatrie das im Allgemeinen so bietet."
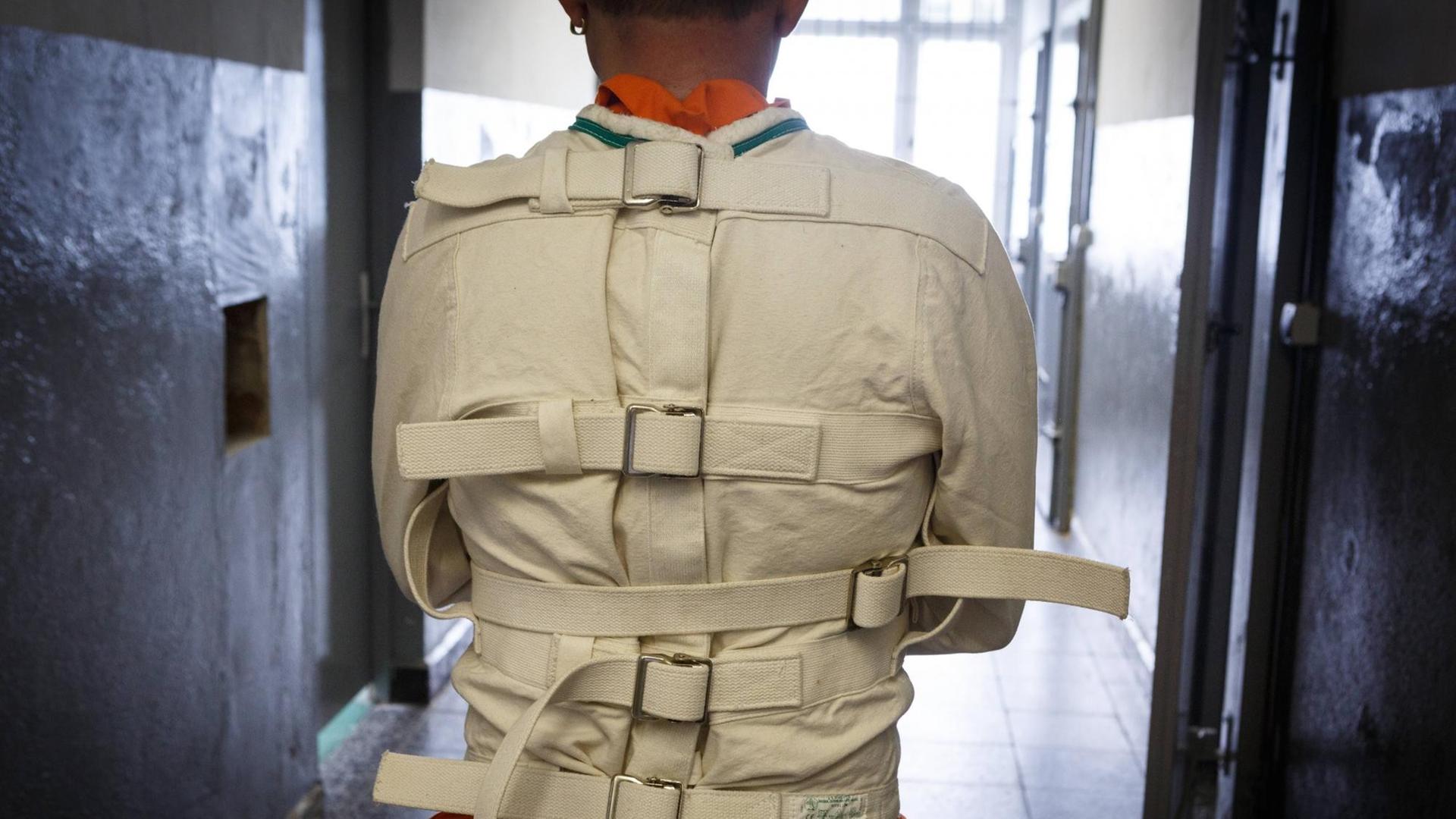
Was mit Gudrun Tönnes geschieht, zählt man gewöhnlich zu den Symptomen einer Schizophrenie, einer "gespaltenen Seele". Die Wirklichkeit wird fremd, eine Wahnwelt übernimmt. Im Jahr 1908 hat der Schweizer Psychiater Eugen Bleuler die Schizophrenie offiziell in die Psychiatrie eingeführt. Wenig später schärften andere den Begriff der "Melancholie". Die Schwermut heißt seitdem "Depression".
In einem Seminarraum einer Kölner Bildungsstätte erzählt Gudrun Tönnes von ihren befremdlichen Erfahrungen in der Psychiatrie:
"Ich habe alles auf mich bezogen, ich habe Zeichen am Himmel gesehen für alles Mögliche, ich wollte die Menschen davon überzeugen, ja, dass es Hoffnung gibt für diese Welt und kam zurück in mein Elternhaus, wo mir alles fremd vorkam und ich denen auch fremd vorkam. Meine Psyche konnte irgendetwas nicht mehr aushalten und dann bräuchte ich eigentlich einen Ort, wo ich das bekomme, was ich brauche, zumindest wäre der Ort der Genesung ein etwas anderer als Psychiatrie das im Allgemeinen so bietet."
Was mit Gudrun Tönnes geschieht, zählt man gewöhnlich zu den Symptomen einer Schizophrenie, einer "gespaltenen Seele". Die Wirklichkeit wird fremd, eine Wahnwelt übernimmt. Im Jahr 1908 hat der Schweizer Psychiater Eugen Bleuler die Schizophrenie offiziell in die Psychiatrie eingeführt. Wenig später schärften andere den Begriff der "Melancholie". Die Schwermut heißt seitdem "Depression".
Diagnosen - das Fundament der Psychiatrie
Psychiatrische Diagnosen bestimmen die Therapie. Doch wie belastbar ist dieses Fundament der Psychiatrie?
"Es kam an dem gleichen Tag noch eine ältere Ärztin, die hat mich interviewt und ich habe der ganz viel freimütig erzählt, was so gewesen ist die Wochen davor von meinem Herumvagabundieren. Und dann hat man mir aber auch nicht gesagt, dass ich eine Diagnose oder was für eine Diagnose ich habe, ich wurde dann tatsächlich mit Medikamenten ziemlich abgeschossen."
"Es kam an dem gleichen Tag noch eine ältere Ärztin, die hat mich interviewt und ich habe der ganz viel freimütig erzählt, was so gewesen ist die Wochen davor von meinem Herumvagabundieren. Und dann hat man mir aber auch nicht gesagt, dass ich eine Diagnose oder was für eine Diagnose ich habe, ich wurde dann tatsächlich mit Medikamenten ziemlich abgeschossen."
Gudrun Tönnes landet mit ihren Wahnvorstellungen in der geschlossenen Psychiatrie. Was ihr fehlt, erklärt ihr niemand. Erst später, in der nächsten und übernächsten Klinik, nennt man ihr Diagnosen - aber sie wechseln ständig. Mal hat sie eine "juvenile Psychose", eine "jugendliche Psychose mit übersteigertem Freiheitsdrang". Dann eine "hebephrene Psychose", bei der das Gefühlsleben immer mehr verarmt und versandet. Nach und nach werden immer neue Symptome entdeckt.
"Selbstverletztendes Verhalten, viel Schmerz und Verletzungen, auch richtig brutale Verletzungen. Ganz viel Depression, ich habe viel mehr mit Depression zu tun gehabt und vor allem posttraumatische Belastungsstörung, also ich habe Traumata erlitten, und dafür hat es aber 12 Jahre gebraucht."
Die Diagnosen wechseln und mischen sich - und das hat für Gudrun Tönnes spürbar Folgen.
"Selbstverletztendes Verhalten, viel Schmerz und Verletzungen, auch richtig brutale Verletzungen. Ganz viel Depression, ich habe viel mehr mit Depression zu tun gehabt und vor allem posttraumatische Belastungsstörung, also ich habe Traumata erlitten, und dafür hat es aber 12 Jahre gebraucht."
Die Diagnosen wechseln und mischen sich - und das hat für Gudrun Tönnes spürbar Folgen.
"Im Grunde genommen kann ich gar nicht sagen, ob das eine Hilfe war oder nicht, es war einfach irgendwie was wie: Mein Leben war irgendwie komplett verändert, ich hatte einfach vorher schon viele Dinge unterbrochen oder abgebrochen und jetzt irgendwo wieder anzuknüpfen, das war einfach nicht mehr möglich. Und durch diese Diagnose wurde das einfach noch schwerer."
Symptombeschreibungen statt Ursachen
Die Klinik für Psychiatrie und Psychotherapie am Universitätsklinikum Freiburg liegt nahe am Stadtzentrum. Trotzdem strahlt sie Ruhe aus. Man gelangt durch einen kleinen Vorgarten und helle Flure in den dritten Stock. Dort wartet Professor Ludger Tebartz van Elst, der stellvertretende ärztliche Direktor der Klinik. Tebartz van Elst hat sich intensiv mit der Problematik psychiatrischer Diagnosen beschäftigt und warnt davor, sie zu überschätzen.
"Das sind alles keine Krankheiten, das sind alles im Grunde nur Namen für Syndrome."
Tebartz van Elst kritisiert, dass die gängigen psychiatrischen Diagnosehandbücher reine Symptombeschreibungen der Erkrankungen liefern, statt sie auf Ursachen zurückzuführen. Zum Beispiel bei der schizophrenen Psychose. Hier zählen die Handbücher Symptome wie Halluzinationen und Wahngedanken auf, jemand hört zum Beispiel Stimmen oder hält sich für Gott. Auch die Konzentration, der Antrieb, die Erinnerung, die Denk- und Sprachfähigkeit können eingeschränkt sein. Weist jemand eine bestimmte Anzahl solcher Symptome über einen definierten Zeitraum auf, erhält er die Diagnose "Schizophrenie". Da die Symptome aber so vielfältig sind, kann diese Diagnose mit anderen Diagnosen überlappen.
Tebartz van Elst kritisiert, dass die gängigen psychiatrischen Diagnosehandbücher reine Symptombeschreibungen der Erkrankungen liefern, statt sie auf Ursachen zurückzuführen. Zum Beispiel bei der schizophrenen Psychose. Hier zählen die Handbücher Symptome wie Halluzinationen und Wahngedanken auf, jemand hört zum Beispiel Stimmen oder hält sich für Gott. Auch die Konzentration, der Antrieb, die Erinnerung, die Denk- und Sprachfähigkeit können eingeschränkt sein. Weist jemand eine bestimmte Anzahl solcher Symptome über einen definierten Zeitraum auf, erhält er die Diagnose "Schizophrenie". Da die Symptome aber so vielfältig sind, kann diese Diagnose mit anderen Diagnosen überlappen.
Beliebigkeit psychiatrischer Diagnosen
"Man kann auch im Rahmen von Depressionen schon mal insbesondere Wahnvorstellungen bekommen, die wahnhafte Überzeugung, kein, nicht genug Geld zu haben, zu verarmen, in der Gosse zu landen, alles geht den Bach runter. Bei Menschen mit Autismus darf es sogar ganz klassische schizophrenieforme psychotische Episoden geben, also wo man Stimmen hört, die kommentieren, was man tut. Also all das zeigt auch schon die Beliebigkeit, die es da gelegentlich auch gibt bei dem Erstellen von solchen psychiatrischen Diagnosen, einer Gruppe von Symptomen."
Psychiatrische Diagnosen, wie die Handbücher sie heute auflisten, sind van Elst viel zu unscharf. Er selbst kommt von der Neurologie, interessiert sich also für körperliche Erkrankungen des Nervensystems und meint: Die Psychiatrie muss die Ursachenforschung vertiefen, um die Diagnostik auf ein solideres Fundament zu stellen. Aus Einzelfallanalysen hat er selbst viel gelernt.
Sie glaubt sich durch die Nachbarn bestrahlt, riecht, was nicht vorhanden ist und hört fremde Stimmen. Die 41jährige Lehrerin mit typischen Schizophreniesymptomen kommt in die Freiburger Klinik. Man hatte sie bereits sechs Jahre lang mit fast allen antipsychotischen Medikamenten behandelt, ohne dass sich ihr Zustand wirklich besserte. Tebartz van Elst findet Hinweise auf die Hashimoto-Krankheit, einer Schilddrüsenerkrankung, bei der ein Antikörper gegen den eigenen Körper vorgeht. Er führt eine Cortisonbehandlung durch. Nach kurzer Zeit sind alle Symptome der Frau verschwunden.
Suche nach körperlichen Ursachen
Psychoseähnliche Symptome treten unter anderem auch bei Hirnentzündungen auf, bei Stoffwechselerkrankungen oder Epilepsien.
"Das sind alles echte Kategorien im medizinisch strengen Sinne, also Krankheiten, die man auch benennen kann, die mit schizophrenieformen Symptomen einhergehen. Die hätte man vor 5-10 Jahren alle noch Schizophrenie genannt. Heute würde ich eigentlich dafür plädieren, dass man das "diskrete Hirnentzündung mit schizophrenem Phänotyp" nennt. Oder aber "paraepileptische Psychose mit schizophrenieformem Phänotyp". Dann hat man es eigentlich wirklich kausal benannt und nicht diesen obskuren Begriff "Schizophrenie" benutzt, der da wie so eine Pseudokrankheit daherkommt."
Tebartz van Elst glaubt, dass man auch bei anderen Diagnosen wie Depression oder Autismus rein körperliche Ursachen finden kann. Das würde den Patienten Klarheit verschaffen und ihre Therapie auf sichere Beine stellen. Allerdings entdeckt man solche eindeutigen körperlichen Ursachen schon bei schizophrenen Patienten nur zu einem kleinen Prozentsatz.
"Der Begriff 'Schizophrenie' bringt keinen Mehrwert"
"Wir haben noch die anderen, bei denen man solche klaren oder zumindest wahrscheinlichen Krankheiten nicht benennen kann oder Ursachen. Und die würde ich persönlich nicht mehr 'Schizophrenie' nennen sondern ich würde einfach sagen, der hat ein halluzinatorisches Syndrom ungeklärter Ursache. Oder der hat ein Wahnsymptom, oder der hat eine Antriebsstörung oder ein hebephrenes Syndrom. Der Begriff 'Schizophrenie' bringt da gar keinen echten Mehrwert."
"Wir hatten neulich das Beispiel von Menschen, die Depression beschrieben haben, da sagte einer, ja, bei mir ist das ganz anders, ich werde da total aggressiv."
Gudrun Tönnes hat nicht nur selbst die Erfahrung gemacht, dass psychische Probleme individuelle Wurzeln haben und unterschiedlich erlebt werden. Sie versucht das auch in Seminaren und Kursen weiterzugeben. Tönnes bildet seit vielen Jahren so genannte "Genesungsbegleiter" aus - ehemalige Patienten sollen aktuellen Patienten helfen.
"Also die meisten sprechen von Antriebslosigkeit, von Freudlosigkeit, zurückhaltend, ängstlich, gar nicht mehr vor die Tür gehend. Und da sagte jemand anderes "Nee, das ist bei mir ganz anders gewesen, ich habe auch die Diagnose Depression und bei mir war es so, dass ich ganz aggressiv wurde" und es gibt auch viele, die von einer großen Unruhe berichten. Und da frage ich mich tatsächlich, ob es nicht sinnvoll wäre zu gucken, welches Problem, welches zu viel, welches zu wenig liegt gerade vor?"
Fragwürdig Diagnosen - Hoffnung auf Befreiungsschlag
Seit vielen Jahren ist nicht nur den Patienten sondern auch Psychiatern bewusst, wie fragwürdig Diagnosen sind. Am amerikanischen Institute of Mental Health arbeitete man daher schon seit dem Jahr 2007 an neuen Ideen. Eine treibende Kraft war Bruce Cuthbert, Wie viele seiner Kollegen hoffte er aber zunächst noch auf einen Befreiungsschlag: Das amerikanische Psychiatriehandbuch."DSM 5" war in Arbeit, 2013 sollte es veröffentlicht werden.
"Ich wusste von meinem eigenen Gebiet der Angsterkrankungen, dass sie stark mit Depressionen überlappen. Bei beiden treten zum Beispiel Furcht und Antriebslosigkeit auf. Ich hielt es daher für nötig, Angst und depressive Stimmung als eine Dimension zu betrachten, weil sie eng zusammenhängen. Aber dann hörte ich, dass es zur Vorbereitung des DSM-Handbuchs zwei völlig unabhängig voneinander arbeitende Komitees für Angst - und für Stimmungserkrankungen gab. Ich sagte mir, okay die werden niemals etwas wirklich Neues schaffen."
Cuthbert überzeugte seine Chefs und bekam Geld für die eigenen Ideen:
"Um einen neuen Weg einzuschlagen, mussten wir uns von dem gegenwärtigen Diagnosesystem völlig lösen."
Ziel ist ein Lexikon der menschlichen Psyche
Jetzt ist Cuthbert Direktor der Bewegung am amerikanischen Institute of Mental Health, Sie möchte mit naturwissenschaftlichen Methoden nach den Ursachen psychiatrischer Probleme suchen. RDoC oder "Research Domain Criteria" – "forschungsgetriebene Kriterien" sollen die Diagnose bestimmen und so ein Inventar geistiger Fähigkeiten des Menschen erstellen. Ziel ist ein Lexikon der menschlichen Psyche und ihrer möglichen Defekte. Warum ist jemand traurig, ängstlich, unkonzentriert, realitätsblind? Um dieses gigantische Projekt zu bewältigen, hat die RDoC-Initiative eine so genannte "Matrix" formuliert. Sie fasst das psychologische Wissen zusammen und soll die Forschung anleiten.
"Die RDoC-Matrix umfasst eine große Zahl unterschiedlicher geistiger Funktionen des Menschen. Zum Beispiel negative Bewertungssysteme wie Furcht und Stress oder positive Bewertungssysteme wie Belohnung und Lebensfreude. Dann gibt es kognitive Systeme wie Wahrnehmung und Sprache und Systeme für soziale Prozesse wie Bindung oder Trennung. Und wir fordern dazu auf, diese Phänomene auf der Ebene verschiedener Analyseeinheiten zu untersuchen: den Genen, Molekülen und Zellen oder den Netzwerken des Gehirns. Andere Messungen beziehen sich auf die Physiologie, etwa die Herzrate. Dann gibt es Verhaltensbeobachtungen und auch das, was die Betroffenen selber sagen, ihre Symptomberichte sind sicherlich weiterhin wichtig", so Cuthbert.
RDoC-Initiative mit verblüffenden Ergebnissen
Statt eine Depression oder eine Schizophrenie zu attestieren, splitten Psychiater die Psyche des Patienten detailliert auf und sagen ihm: "Sie haben ein Problem, wenn sie sprechen, Sie können ihre Gefühle nicht kontrollieren oder bewerten Dinge nicht korrekt. Und das hat mit einzelnen defekten Hirnsystemen oder Genen zu tun". Vergleichs-Studien an Patienten, die zuvor eine klassische Diagnosen erhalten hatten, laufen und in der Tat hat die RDoC-Initiative einige verblüffende Ergebnisse geliefert:
"In einem Fall untersuchten Kollegen verschiedene Gruppen mit Angststörungen: Patienten mit einer spezifischen Phobie wie Höhenangst oder Flugangst, aber auch Patienten mit sozialer Phobie, generellen Ängsten, posttraumatischer Belastungsstörung, schwerer Depression und Zwangsstörungen. Sie packten alle diese Patienten zu Analysezwecken in einen einzigen Analysetopf und maßen ihre Angstreaktivität", so Cuthbert.
Eine haarige Riesenspinne krabbelt auf Dich zu. Halte eine Rede vor dreißig ironisch lächelnden Menschen. Mache eine simulierte Autofahrt mit, die in einem Unfall endet.
Angstreaktivität - Werkzeug für die individuell richtige Behandlung?
Während sich die Patienten in solche Szenen versetzten, registrierten die Forscher deren Herzrate oder Hautleitfähigkeit. Das verblüffende Ergebnis: Einige Patienten reagierten sehr schwach auf die angstauslösenden Ereignisse, hatten aber die größten Probleme, ein normales soziales Leben zu führen. Sie lebten isoliert oder waren arbeitslos. Andere dagegen, die besonders stark auf angstauslösende Szenen reagierten, hatten Partner, Freunde und einen guten Job. Liegen traditionelle Angstdiagnosen also falsch, wenn sie erhöhte Angstreaktionen generell automatisch negativ bewerten? Als rein beschreibendes Einzelkriterium könnte die Angstreaktivität hilfreicher sein:
"In jeder der untersuchten traditionellen Diagnosegruppen fanden sich sowohl Personen, die exzessiv auf Angst reagierten als auch solche, die kaum Angst zeigten. Daher könnte speziell die Angstreaktivität ein besseres Werkzeug sein, um dem individuellen Patienten die richtige Behandlung angedeihen zu lassen als die klassischen Diagnosen, die nicht berücksichtigen, wie jemand auf Angst reagiert", sagt Cuthbert.
Bruce Cuthbert hebt noch eine weitere Studie hervor. Dabei hatten die Forscher gezielt die Hirnaktivität von Patienten aus drei traditionellen Diagnose-Gruppen untersucht: klassische Schizophrenie, manisch-depressive Erkrankung und schizoaffektive Störung:
"Die Wissenschaftler konnten diese Patienten mit der RDoC-Methode in drei völlig neue Gruppen einteilen. In der ersten wiesen die Betroffenen kognitive Einschränkungen auf, also Denk-und Sprachstörungen wie bei Schizophrenen. Und sie zeigten verminderte Hirnreaktionen auf Sinnesreize wie Licht oder Töne. Die zweite Gruppe zeigte ebenfalls eingeschränkte kognitive Funktionen, ihr Nervensystem aber reagierte gut auf Töne und Licht. Die dritte Gruppe schließlich unterschied sich in ihren kognitiven und Sinnesleistungen kaum von gesunden Menschen. Die Betroffenen offenbarten aber die Symptome einer der drei traditionellen Krankheiten und hatten ein Drogenproblem."
Neue Muster - nicht zwingend bessere
Denken und Sprechen. Und Wahrnehmung von Tönen und Bildern. Ist es tatsächlich sinnvoll, psychotische Patienten künftig in erster Linie danach zu beurteilen? Es zeichneten sich neue Muster ab, nicht zwingend bessere.
"Interessanterweise verteilten sich die neu gefunden Patientengruppen in gleichem Ausmaß über die alten Diagnosegruppen. Sie fanden sich dort zu jeweils einem Drittel wieder. Wir scheinen also psychotische Patienten in einer völlig neuen Weise betrachten zu können, die besser zu den Veränderungen ihrer Hirnaktivität passt", so Cuthbert.
Auch Bruce Cuthbert ist klar: Sein Konzept muss sich erst noch beweisen. Etwa in klinischen Studien, in denen Patienten mit der alten Diagnose "Schizophrenie" differenziert behandelt werden. Je nachdem, ob sie in ihrem Denken und Sprechen oder in ihrem sinnlichen Wahrnehmen beeinträchtigt sind.
"Es würde gut passen zu gucken, ja, okay, ich habe Ängste: was mache ich mit den Ängsten? Was brauche ich für oder gegen die Ängste, um "mit den Ängsten sein zu können", das auszuhalten, oder bei mangelnder Impulskontrolle oder ich kriege meine Spannungszustände nicht in den Griff", sagt Gudrun Tönnes.
"Keine Schizophrenie, keine Depression ohne Vorgeschichte"
Sie hat gelernt, genauer hinzuschauen:
"Das ist auch die Erfahrung, die ich in den Kursen mache, wenn ich Genesungsbegleiter ausbilde. Ich habe noch keine Geschichte gehabt, keine Schizophrenie, keine Depression, wo nicht irgendwie eine Vorgeschichte war und wenn es auch nur scheinbar kleine Verletzungen waren, die viel mit Scham auch zu tun hatten, mit sich Verstecken müssen, irgendwie Außenseiter zu sein. Ich bin dann auch zu dem Punkt gekommen, dass ich ganz viele Dinge, die mir persönlich wichtig waren, die ich jetzt gar nicht so viel vor anderen ausbreiten wollte - habe ich dann persönlich privat bearbeitet, vor allen Dingen habe ich mich mit Gefühlen auseinandergesetzt. Es ist ja immer so eine Frage von Leidensdruck oder nicht Leidensdruck."
"Wenn sie an einer Depression leiden, dann kommen Sie zu mir und sagen mir, sie sind niedergedrückt, sie können nicht schlafen, sie haben kein Interesse mehr, sie denken daran, sich das Leben zu nehmen, sie haben keinen Appetit mehr. Das verstehen wir unter Depression. Und darunter leiden sie, das ist was Existenzielles", so Prof. Gerhard Gründer vom Zentralinstitut für Seelische Gesundheit in Mannheim.
Psychiatrie ohne Psyche
Gründer ist ein einflussreicher Psychopharmakologe und leitet in Mannheim die Abteilung für molekulare Bildgebung. Gerade deshalb hat er angefangen, die Grenzen einer rein naturwissenschaftlichen Psychiatrie zu reflektieren. Er bestreitet zwar nicht, dass die RDoC-Initiative interessante Studien auf den Weg gebracht hat, bleibt aber skeptisch:
"Jetzt kommt RDoC daher und sagt, das beschreiben wir jetzt auf der Ebene gestörter neuronaler Funktionskreise. Da fehlt etwas, wenn ich am Ende dann den Menschen durch neuronale Circuits beschreibe. Was behandle ich dann? Behandle ich dann den Menschen mit seinem existenziellen Leiden oder behandle ich den gestörten Funktionskreis?"
Als "Psychiatrie ohne Psyche" haben manche Kritiker die RDoC-Initiative bezeichnet und gefragt, ob man Patienten wirklich nach Art einer Checkliste behandeln soll: Gene und Gehirnregionen für Gedächtnis, Gefühle, Sprache intakt – bei kognitiver Kontrolle und sinnlicher Wahrnehmung jedoch fehlerhaft.
Die RDoC-Befürworter entgegnen, dass mit Hilfe der RDoC-Matrix keineswegs nur Moleküle und Hirnkreisläufe untersucht werden. Auch soziale Faktoren und die Selbstberichte der Patienten über ihre Bindungen, die mangelnde Empathie der Eltern oder Außenseitergefühle würden berücksichtigt. Doch Gerhard Gründer überzeugt das nicht:
"Die kommen vor, aber die werden letztendlich auch nur verstanden als Modulatoren von neuronaler Funktion. Dass das Gehirn oder der Mensch aber Teil eines komplexeren Sozialsystems ist, das drückt sich in RDoC nicht aus. Letztendlich wird Psyche zu beschreiben versucht auf der Basis von hierarchischen Funktionsstufen: vom Gen über den neuronalen Verband bis dann letztendlich zum gestörten Verhalten. Dass das Individuum aber auch Teil eines noch komplexeren sozialen Systems ist, das kommt in RDoC gar nicht vor. Und es fehlt mir auch tatsächlich ganz erheblich."
Wenig RDoC-Studien zum Einfluss von sozialen Faktoren
Tatsächlich wurden bis heute kaum RDoC-Studien zum Einfluss von Familie, Schule oder anderen sozialen Faktoren durchgeführt. Die RDoC-Initiative interessiert vor allem, wie das Gehirn das soziale Verhalten steuert - nicht aber, wie umgekehrt soziale Erfahrungen das Gehirn prägen.
Die Kritiker sagen: RDoC geht bei seinem Versuch, das Leiden der Patienten detailliert aufzusplittern, zu weit. Es ist zu biologistisch angelegt und orientiert sich zu eng am Gehirn. Wo ein ganzheitlicher Ansatz viel näher läge, zerlegt es den Patienten reduktionistisch in einzelne Funktionssysteme.
Nicht wenige Psychiater pochen demgegenüber darauf, dass sie doch so etwas wie Diagnosen brauchen, die das ganz persönliche Leiden und Fühlen eines Patienten als Einheit erfassen.
Einige Forschergruppen wollen das alte Diagnosesystem daher auf anderer Art und Weise als RDoC hinter sich lassen.
Das Synopsis-Konzept
Zum Universitätsklinikum für Psychiatrie und Psychotherapie der Stadt Bern muss man den Bus nehmen. Er fährt bis an den Rand der Stadt zu einem Komplex aus älteren und modernen Gebäuden in einer parkähnlichen Landschaft. Hier bastelt ein Team um den Klinikdirektor Werner Strik an einem neuen Konzept von Psychosen, das zweierlei zeigen soll: Die alten Diagnosen lassen sich retten. Und die Symptome auf biologische Ursachen zurückführen. Das so genannte Synopsis-Konzept.
"Die Gemeinsamkeit ist, dass wir versuchen, eine konsequent naturwissenschaftliche Methode anzuwenden, das ist der gemeinsame Nenner zwischen RDoC und uns", sagt Strik.
Er will jedoch nicht wie RDoC von einem Inventar aller geistigen Fähigkeiten ausgehen, die sich schwerlich alle direkt messen und auf das Gehirn beziehen lassen. Er beansprucht, Gehirn, Verhalten und Selbstberichte der Patienten zusammenzuführen:
"Wir haben einen direkten Bezug zu bekannten Hirnsystemen, das heißt wir beziehen uns auf neuroanatomische und neurofunktionelle Grundlagen, die bekannt sind, die in der Neurologie seit vielen Jahren konsolidiert und bestätigt sind. Und die setzen wir nicht nur mit Konstrukten in Beziehung, sondern mit den Symptomen, die wirklich die Schwierigkeiten machen im Alltag, die Lebensläufe verändern und die den Leidensdruck verursachen."
Psychose als Kommunikationsstörung
Das Berner Team konzentriert sich auf die Resultate, die wirklich abgesichert sind und kommt zu dem Schluss: Bei der Psychose handelt es sich im Kern um eine Kommunikationsstörung, denn die Betroffenen seien nicht mehr in der Lage, sich mit ihrer Umgebung sinnvoll und störungsfrei zu verständigen. Die Ursache liege in drei Hirnsystemen: dem Sprachsystem, dessen Defekte dazu führen, dass Psychotiker grammatisch inkorrekte Sätze formulieren, ihre Gedanken nicht korrekt äußern können, oder dass sie fremde Stimmen hören. Das zweite System sei das Hirnsystem für Motorik. Psychotiker erstarren oft, ihre Gesten sind fahrig und unverständlich. Und das dritte System sei das limbische System, zuständig für Gefühle.
"Wenn man den emotionalen Wert von einer Wahnidee anschaut, dann ist das in der großen Mehrzahl eine bedrohliche Valenz, das heißt es geht um Vergiftung, Verfolgung, Vernichtung, manchmal sogar bis hin zur Verfolgung durch den Teufel. Oder das Umgekehrte kommt auch vor, nämlich extreme Machtgefühle durch Inspiration oder Legitimation von Gott oder von höheren Mächten oder von den USA oder vom CIA. Und die drehen sich nicht um Selbstwert wie bei der Depression oder um Trauer, sondern um Macht und Bedrohung. Das muss eine emotional ursprünglichere Ebene sein, die wir auch identifizieren konnten mit verschiedenen Studien in tiefen limbischen Strukturen", so Strik.
Weniger Psychopharmaka
In Bern versucht man also die Symptome von Psychosen von ähnlichen Symptomen anderer Diagnosen abzugrenzen und ihre spezifischen Ursachen zu finden. Nach Werner Strik und Professor Sebastian Walther, der ebenfalls am Berner Konzept arbeitet, fruchtet das auch bei der Therapie. Man könne inzwischen besser unterscheiden, was Schizophrene brauchen, wenn eher ihr Gefühlssystem oder ihr Bewegungssystem, ihr Macht- oder ihr Bedrohungsgefühl gestört sei. Das habe bereits dazu geführt, dass in Bern weniger Psychopharmaka gegeben werden müssten. Und auch in Bezug auf das motorische System eröffnen sich für Sebastian Walther neue Behandlungsoptionen:
"Bei den motorischen Störungen haben wir verschiedene Veränderungen in motorischen System bei diesen Patienten identifizieren können und einige davon sind so lokalisiert, dass sie direkt unter der Schädeldecke praktisch erreichbar sind und dort führen wir im Moment eine große randomisierte, kontrollierte Studie durch, in der wir versuchen, mittels Magnetstimulation eben zum Beispiel die motorische Hemmung aufzulösen. Die ersten Ergebnisse sehen ganz gut aus, aber die Studie muss natürlich noch zu Ende geführt werden."
Das Synopsiskonzept lässt sich vermutlich auch auf andere Diagnosen übertragen, auf Depressionen oder Angststörungen. Aber es bietet natürlich auch Angriffspunkte. Nur ein Beispiel: Lässt sich wirklich so allgemein erfassen, was ein Patient als schwerwiegende Beeinträchtigung erfährt?
"Es kann sein, dass Manches aufgrund unserer Forschungsergebnisse zusätzlich mit eingeschlossen wird. Anderes außen vor bleibt und mit anderen Modellen erklärt werden muss", so Strik.
"Wie wir dahin kommen jetzt neuerdings die Phänomene zu beschreiben, ist, dass wir sagen: Okay, wie siehst du dich, wenn du eine Landschaft beschreiben würdest? Und dann beschreib' diese Landschaft, wenn du in einem zugespitzten Zustand bist und dann verändert sich manchmal die Landschaft und dann gibt es Vulkanlandschaften und dann gibt es Wüstenlandschaften und dann beschreibt jeder seine Landschaft", so Gudrun Tönnes.
"Wie wir dahin kommen jetzt neuerdings die Phänomene zu beschreiben, ist, dass wir sagen: Okay, wie siehst du dich, wenn du eine Landschaft beschreiben würdest? Und dann beschreib' diese Landschaft, wenn du in einem zugespitzten Zustand bist und dann verändert sich manchmal die Landschaft und dann gibt es Vulkanlandschaften und dann gibt es Wüstenlandschaften und dann beschreibt jeder seine Landschaft", so Gudrun Tönnes.
Differenzierter Blick auf die Störungen des Geistes
Die Grenzen der gewohnten Diagnosen sind Psychiatern bekannt. Der Blick auf die Störungen des Geistes weitet und differenziert sich. Psychiater wie Lutger Tebartz van Elst unterscheiden genauer als früher zwischen rein körperlichen und psychischen Krankheiten. Sie analysieren detaillierter, an welchen Funktionsstörungen ein Patient leidet. Und sie lenken den Blick auf den Wesenskern seiner Erkrankung.
Gudrun Tönnes: "Und das sind dann Menschen mit der Diagnose Schizophrenie oder mit der Diagnose posttraumatische Belastungsstörung oder mit der Diagnose Depression oder Borderline, die sind dann in einer Gruppe und beschreiben sich gegenseitig ihre Phänomene."
Eine Suche, die noch lange nicht abgeschlossen ist, und wohl nicht wirklich erfolgreich sein kann, wenn sie nicht die innere Wahrheit der Patienten berücksichtigt:
"Und manchmal haben sie eine Menge ähnliche Phänomene und ganz viele unterschiedliche und der Vorteil ist halt, wenn jetzt nicht diagnosespezifisch gearbeitet wird, dass man viel präziser beschreibt. Und jeder guckt auch selber so "Wie bin ich damit umgegangen eigentlich?" Wir sprechen ja auch ganz oft davon, dass Symptome oder Phänomene bewältigt werden und nicht unbedingt jetzt weg sein müssen", sagt Gudrun Tönnes.