Ein Krankenhaus in Drachten, im Norden der Niederlande. Der Aufenthaltsraum ist in fröhlichem Rot gehalten, in der Mitte ein großer Tisch, moderne Holzstühle. In einem davon hat es sich gerade der Physiotherapeut Geert de Sluis bequem gemacht:
"Willem, kann ich bitte einen Kaffee haben?" "Ich soll dir einen Kaffee bringen?"
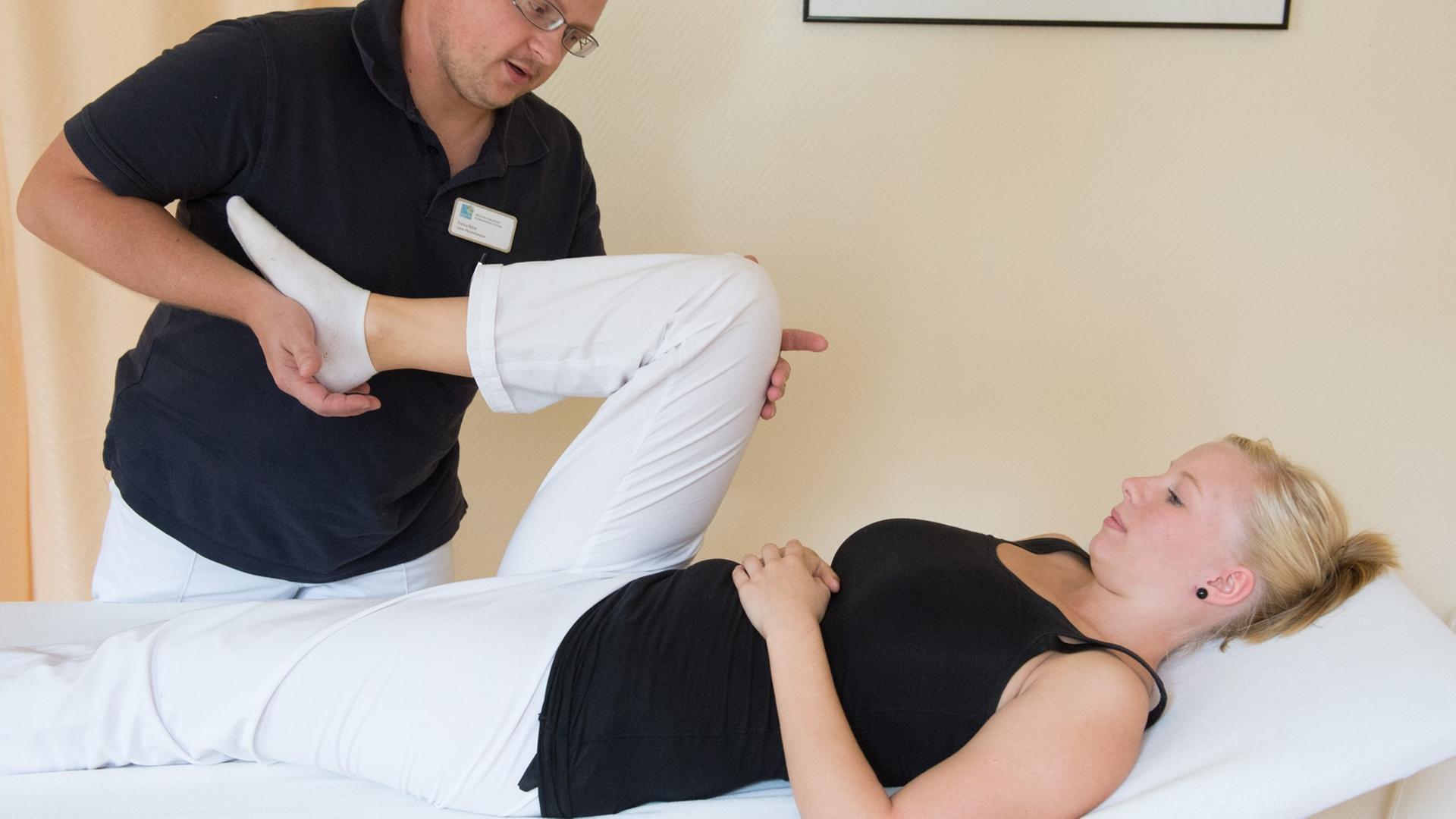
Physiotherapie mal ganz anders: Geert de Sluis lässt sich vom frisch an der Hüfte operierten Willem de Graaf bedienen. Verkehrte Welt? Nein, hier gehört das zum Konzept. Denn die Patienten sollen möglichst schnell lernen, im Alltag klarzukommen.
Willem de Graaf hat Mühe: Zwei Krücken und eine Tasse Kaffee – wie soll das gehen?
"Stütz dich mal auf die rechte Krücke, stell die linke Krücke zur Seite. Ist das besser? Ja, der Druck ist weg."
Willem der Graaf kommt ein wenig ins Schwitzen, aber schließlich klappt es: Der Kaffee steht auf dem Tisch.
"Sehr gut! Vielen Dank!"
Darum geht es bei "Better in, Better Out": Menschen vor einer Operation so fit zu machen, dass sie nach dem Eingriff – etwa einer neuen Hüfte oder einem neuen Kniegelenk möglichst schnell wieder alleine zurechtkommen – zu Hause, jenseits des Krankenhauses. Das hat auch die Arbeit des Physiotherapeuten Geert de Sluis verändert.
"Früher war es so, dass der Patient eine bestimmte Anzahl von Physiotherapie-Einheiten bekam. Jetzt kriegt er so viel Physiotherapie wie nötig ist, um wieder auf die Beine zu kommen. Wir als Physiotherapeuten sind den ganzen Tag in den Abteilungen und arbeiten dort mit den Pflegern und Schwestern zusammen, um die Patienten möglichst schnell wieder zu mobilisieren. Meine Rolle hat sich dadurch verändert."
Essen müssen Patienten sich selber holen

Willem de Graaf kann die unterschiedlichen Konzepte direkt miteinander vergleichen – er hat gerade das zweite künstliche Hüftgelenk bekommen. Beim ersten Eingriff hatte er starke Schmerzen, musste morphiumhaltige Medikamente nehmen und fühlte sich sehr schwach. Diesmal kann der 57-Jährige schon am dritten Tag nach der Operation wieder nach Hause.
"Man wird dazu angehalten, möglichst viel in Bewegung zu bleiben. Dass man nicht denkt: Ich werde in 10, 14 Tagen operiert, dann bleibe ich zu Hause und schone mich. Was sie einem hier gesagt haben, war: Geh Fahrrad fahren, geh spazieren. Dann bleibst du fit. Und je fitter du in die Operation gehst, desto schneller bist du auch hinterher wieder fit."
Auf diese Behandlungsstrategie hat sich das Krankenhaus in Drachten mittlerweile auch baulich eingerichtet: Essen wird nicht mehr ans Bett gereicht sondern im Aufenthaltsraum. Pyjamas sollen nur nachts zum Schlafen getragen werden. Und die Fernseher in den Patientenzimmern sind abgeschafft. Wer einen Film schauen will, muss sich mit Rollator oder Gehstützen auf den Weg ins Fernsehzimmer machen. Schonen – das war einmal. Jetzt heißt das Motto: Trainieren!
Dabei geht es nicht um großen Muskelzuwachs, sondern um Alltagsfitness. Sagt Nico van Meeteren, der Erfinder des Konzepts "Better in, Better out". Auch wenn er große Operationen gern mit Hochleistungssport vergleicht.
"Ich bin selbst genug Marathons gelaufen, ich weiß, wovon ich rede. Das ist eine große Herausforderung für den Körper. Da bereiten Sie sich nicht mit sechs Wochen Wartezeit darauf vor. Da müssen Sie trainieren, da muss man gesund für sein. Gut auf die Ernährung achten, auf die konditionelle Fitness, da muss man wirklich gut darauf vorbereitet sein."
Mehr Muskeln - geringere Sterblichkeit

Nico van Meeteren ist von Haus aus Physiotherapeut. Mittlerweile hat er eine Professur am Universitätsklinikum in Maastricht und ist ein gefragter Berater des niederländischen Gesundheitsministeriums. Zusammen mit seinem Team konnte er nachweisen: Gerade ältere, gebrechliche Patienten profitieren von einem moderaten Training. Es gibt weniger Komplikationen, der Muskelschwund – bei längerer Bettlägerigkeit sonst unvermeidbar – hält sich in Grenzen, die Sterblichkeit sinkt. Die Patienten, ist Nico van Meeteren überzeugt, haben von der neuen Herangehensweise nur Vorteile:
"Es geht nicht darum, die Menschen so schnell wie möglich aus dem Krankenhaus rauszubekommen. Es geht darum, und das ist die Basis von "Better in, Better out" die Menschen gesünder zu halten, dass sie besser 'funktionieren' nach der Operation, dass sie keinen Einbruch erleben."
Der erste Schritt sei die Geisteshaltung, sagt Nico van Meeteren. Ein kaputtes Hüftgelenk sei keine Krankheit, sondern ein funktionelles Problem. Und das könne man mit einer Operation lösen. Danach könne das Leben wie gewohnt weitergehen.
Ein Konzept auch für Deutschland?
Noch ist "Better in, Better Out" ein Modellprojekt an mehreren niederländischen Krankenhäusern. Einige Kliniken im Ausland, darunter auch in Deutschland, bekunden allerdings bereits Interesse. Aber ob das Konzept hier im großen Rahmen Schule machen könnte – da ist Stefan Greß, Professor für Versorgungsforschung und Gesundheitsökonomie an der Hochschule Fulda, skeptisch:
"Die Physiotherapeuten in den Niederlanden sind alle akademisch qualifiziert und das bedeutet auch, dass es akademische Forschung an den Universitäten in den Niederlanden gibt. Und natürlich braucht man, um solche Konzepte zu entwickeln, umzusetzen und zu evaluieren, auch akademische Ressourcen. Und die gibt es in dieser Art und Weise in Deutschland nur sehr eingeschränkt."
Dabei zeigt die begleitende Forschung in den Niederlanden, dass ein Konzept wie "Better in, Better out" nicht nur der Gesundheit der Patienten dient, sondern dass damit auch Geld zu sparen ist. Nico van Meeteren:
"Was die Herzchirurgie angeht, haben wir gesehen, dass die Menschen im Schnitt zwei Tage kürzer im Krankenhaus sind, davon einen Tag weniger auf der Intensivstation. Das ist schon mal eine Ersparnis. Dann kommt noch dazu, dass sie innerhalb von 30 Tagen weniger Komplikationen haben. Wenn Sie Patienten mit einer Bypass-Operation betrachten, haben Sie dadurch eine Ersparnis von 2000 Euro."
Vergleichbare Zahlen gibt es für die Operation von Hüft- und Kniegelenken. Der Einbau einer Prothese kostet mit dem neuen Konzept 700 bis 800 Euro weniger, allein in der Akut-Phase. Eingesparte Reha-Maßnahmen noch gar nicht mitgerechnet. Und: Wer sich schneller von einer Operation erholt, ist auch schneller wieder am Arbeitsplatz – auch das macht volkswirtschaftlich Sinn, sagen die Erfinder von "Better In, Better Out". Durchgerechnet sind diese Effekte allerdings noch nicht. Dafür gibt es andere, beeindruckende Zahlen, zum Beispiel, was die Liegezeiten im Krankenhaus angeht.
Ambulante Reha-Maßnahmen als Mittel der Wahl

Schon jetzt ist ein niederländischer Patient durchschnittlich nur 5,2 Tage im Krankenhaus. In Deutschland sind es 9,2 Tage. Nach einer großen Operation geht es hierzulande meist für drei Wochen in die Reha. Häufig stationär, mit Anwendungen und Therapien, fern der eigenen vier Wände. In den Niederlanden ist das anders. Schon vor Einführung des neuen Konzeptes wurde in Drachten nur ein Drittel der Patienten in ein Reha-Zentrum geschickt. Jetzt ist es nur noch jeder Zwanzigste.
Klingt nach einem enormen Einsparpotenzial. Doch Stefan Greß, der Fuldaer Gesundheitsökonom, hält die finanziellen Rahmenbedingungen in Deutschland und in den Niederlanden für zu unterschiedlich.
"Das fängt damit an, dass in Deutschland in der Regel die Rehabilitationsmaßnahmen von der Rentenversicherung bezahlt werden. Und nicht von der Krankenversicherung. Sodass die Krankenversicherung auch nicht so fürchterlich großes Interesse hat, da Kosten einzusparen, weil die werden ja sowieso von der Rentenversicherung getragen."
Die Rentenkassen stehen mit niemandem im Wettbewerb
Und die steht in Deutschland – anders als die Krankenkassen – nicht im Wettbewerb. Dass ambulante Versorgung billiger ist als stationäre, hat aber auch die deutsche Rentenversicherung erkannt. Gut 1.700 Euro kostet eine ambulante Reha nach einer Knie- oder Hüftprothese, stationär werden rund 2.700 Euro fällig. Trotzdem werden derzeit nur 14 Prozent der Reha-Maßnahmen ambulant durchgeführt.
An den Behandlungserfolgen kann es nicht liegen. Die seien vergleichbar, sagt Roel van der Most, Orthopäde und Unfallchirurg in Hamburg. Der Niederländer arbeitet seit 13 Jahren in Deutschland und versucht seit gut einem Jahr, ein ähnliches Konzept zu etablieren wie es in Drachten und anderen niederländischen Krankenhäusern bereits funktioniert. Warum sich die stationäre Reha bei den deutschen Patienten nach wie vor so großer Beliebtheit erfreut, läßt ihn vermuten:
"Wenn man weiß, dass es das gibt und man Prämien bezahlt für seine Versicherung, wissend, dass, wenn man alt ist und eine Hüft- oder Knieprothese braucht, dass man dann eine Reha machen darf, dann ist es natürlich schwierig zu sagen: Sie dürfen das nicht oder das bringt nichts. Das ist natürlich ein Schritt zurück und ein Schritt zurück ist immer schwer zu verkraften."
Vor dem Facharzt kommt der Hausarzt
Niederländische Patienten dagegen sind daran gewöhnt, dass sie die Rehabilitation nach einer Hüft- oder Knieprothese mit einem Physiotherapeuten bei sich um die Ecke machen. Auch wenn sie manchmal etwas neidisch auf die Nachbarn in Deutschland schauten, sagt Roel van der Most:
"Ich glaube, wenn Sie niederländische Patienten fragen würden, die würden nicht so positiv übers System reden. Weil effektiv gearbeitet wird. Das heißt aber auch, dass man alles weglässt, was keinen Sinn hat, aber vielleicht schön ist – sprich eine Reha."
Die aber ist teuer. Und in den Niederlanden ist Physiotherapie keine Kassenleistung, die Versicherten müssen die Anwendungen selbst bezahlen. Auch das, glaubt der Gesundheitsökonom Stefan Greß, spielt bei der Verordnungspraxis eine maßgebliche Rolle:
"In Deutschland zahlen das ja die Krankenkassen, in den Niederlanden ist das nur im Ausnahmefall so, nämlich, wenn chronisch Kranke langfristig Physiotherapie beziehen müssen. Ansonsten müssen die Patienten, die Versicherten, diese Behandlung selbst bezahlen. Da haben die Krankenkassen natürlich ein großes Interesse, weniger Reha-Maßnahmen zu finanzieren, sondern mehr Physiotherapie bei den Patienten verordnet zu bekommen."
Doppeluntersuchungen und "Ärzte-Hopping" entfallen
Die Krankenversicherung in den Niederlanden funktioniert nach dem Baukasten-Prinzip. Der Basistarif – durchschnittlich 115 Euro pro Monat – ist für alle gleich niedrig. Egal, wieviel man verdient. Aber: Wer zum Beispiel Physiotherapie oder auch zahn- oder augenärztliche Versorgung absichern will, der muss eine Zusatzversicherung abschließen. Unterm Strich sind Gesunde damit deutlich günstiger positioniert als in Deutschland.
Gleichzeitig werden die Patienten in den Niederlanden fest an die Hand genommen: Wer zum Facharzt will, kommt an seinem Hausarzt nicht vorbei. Der ist der "Gatekeeper", der entscheidet, ob die Überweisung zu einem Facharzt oder eine stationäre Behandlung nötig sind.
"Tut das jetzt weh?" - " Ja, das tut weh!"
Auch Willem de Graaf war mit seinem kaputten Hüftgelenk zunächst beim Hausarzt. In den Niederlanden gibt es keine niedergelassenen Orthopäden oder andere Fachärzte, sie alle praktizieren im Krankenhaus. Hausärzte wie Falk Lewin besetzen die Schlüsselposition im niederländischen Gesundheitssystem. Das – findet er - spare nicht nur Kosten, sondern bringe auch mehr Patientensicherheit:
"Ich bin die Spinne im Netz. Ich kriege von allen die Informationen – vom Physiotherapeuten, von allen Spezialisten im Umfeld. Ich weiß auch, ob jemand zum Beispiel Diabetiker ist oder Herzprobleme hat. Das weiß der Orthopäde nicht. Der weiß nur, dass der Patient eine neue Hüfte braucht."
Willem de Graaf brauchte nicht lange Überzeugungsarbeit zu leisten: Sichtbarer Gelenkverschleiß auf den Röntgenbildern, starke Schmerzen, keine Linderung durch Physiotherapie – auch der Hausarzt riet zur Operation.
Ein solches System vermeidet Doppeluntersuchungen und Ärzte-Hopping. Doch was in den Niederlanden funktioniert und von der Bevölkerung akzeptiert wird, wäre in Deutschland nur schwer vorstellbar, glaubt der Fuldaer Versorgungsforscher Stefan Greß:
"Weil das das heilige Prinzip der freien Arztwahl einschränkt, das heißt, dass die Versicherten eben nicht mehr frei wählen könnten, zu welchem Facharzt sie gehen und in welches Krankenhaus sie gehen."
Niederländische Hausgeburten: Höchste Sterbeziffer Europas
Roel van der Most kennt beide Gesundheitssysteme gut und spricht wegen der oftmals großen Unterschiede zwischen Deutschland und den Niederlanden auch schon mal von zwei verschiedenen "Kulturen".
Dafür findet der Orthopäde nicht nur in seinem Fachgebiet immer wieder Belege. Sondern etwa auch beim Umgang mit Schwangerschaft und Geburt. In den Niederlanden war bis vor wenigen Jahren die Hausgeburt mit Hilfe einer Hebamme die Regel, in Deutschland die Entbindung im Krankenhaus.
"Mittlerweile haben wir das, wie wir Holländer sind, strukturell nachuntersucht, und große Forschung gemacht und sind zu dem erschreckenden Ergebnis gekommen, dass wir die höchste Sterbeziffer von Europa hatten. Da hat es nicht lange gedauert und dann hat sich die Organisation geändert."
Niederländer halten ihr System für flexibler
Für Roel van der Most ein Indiz dafür, dass die niederländische Medizin stärker nachweisorientiert arbeitet als die deutsche. Wenn sich eine Therapie oder Medikation als nicht wirksam erweist, werde sie verworfen. Das gelte auch im Umgang mit Antibiotika und multiresistenten Keimen. In den Niederlanden wachen Mikrobiologen über die Krankenhaushygiene, Antibiotika werden nur zögerlich verschrieben, nicht bei jeder Blasenentzündung oder Erkältung greift ein niederländischer Arzt sofort zum Rezeptblock. Anders wiederum in Deutschland, weiß Roel van der Most:
"Wo es Zweifel gibt, wird ein deutscher Arzt fürs Gefühl immer den sicheren Weg gehen. Es gibt natürlich keinen sicheren Weg, weil es nicht bewiesen ist. Aber lieber eine Pille geben, weil dann ist der Patient zufrieden, dann hat man selbst das Gefühl, dass man etwas gemacht hat, das ist besser als dass man nichts gemacht hat. Wird gedacht. Manchmal ist nichts machen aber auch gut. Das ist schon ein deutsches Sicherheitsdenken."
Innovative Konzepte auszuprobieren, wissenschaftlich begleitet deren Wirksamkeit zu bewerten– und sie dann, je nach Ergebnis künftig zu praktizieren oder zu verwerfen. Das ist auch im Universitätsklinikum von Maastricht die Herangehensweise.
Physiotherapie ist hier nur ein Element, um Patienten möglichst wohlbehalten durch eine Operation zu bringen. Eine Ernährungsberaterin versucht schon im Vorfeld, deren Ernährung zu verbessern. Besteht womöglich ein altersbedingtes Risiko für ein Delirium, wird ein Geriater hinzugezogen. Auch Pflegekräfte, ein Anästhesist und ein Chirurg nehmen vor der Operation an den Fallbesprechungen teil. So, ist die Anästhesistin Valérie Smit-Fun überzeugt, sei eine optimale Betreuung gewährleistet:
"Anstatt dass sich jede Profession getrennt voneinander um den Patienten kümmert, gibt es nun mehr Teamarbeit – von der Operationsvorbereitung bis zur Zeit danach. Man ist nicht eingeschränkt auf das eigene Wissensgebiet, sondern wir lernen voneinander. Dass also der Chirurg sich nicht nur die Wundheilung ansieht und die Werte kontrolliert, sondern auch schaut, dass es keine anderen Infektionen gibt, Lungeninfektionen zum Beispiel oder Herzprobleme. Denn dann heilt die Wunde schlechter ab. Die Idee ist, dass man ein Frühwarnsystem etabliert. Dass man die Patienten erkennt, die Probleme bekommen könnten und das zu antizipieren."
"Die Menschen liegen oft zu lange im Bett"
Denn auch in den Niederlanden werden die Menschen immer älter – und damit immer häufiger krank. Oft gesellen sich zu verschlissenen Gelenken Herz-Kreislauf-Probleme oder Diabetes – und das kann zu Komplikationen bei einer Hüft- oder Knie-OP führen. Nico van Meeteren, auch in Maastricht die treibende Kraft hinter den Reformen im Krankenhaus, plädiert für ein radikales Umdenken:
"Unser Pflegesystem ist eigentlich 20, 30 Jahre veraltet, wenn man genau hinschaut. Die Menschen liegen im Bett, was eigentlich in vielen Fällen nicht mehr nötig ist. Dabei haben Anästhesie und Chirurgie so viele Fortschritte gemacht, dass man eigentlich nur noch für eine sehr kurze Zeit wirklich "ausgeschaltet" ist."
Nicht der Patient müsse sich in die Abläufe des Krankenhauses einfügen, sondern das Krankenhaus, der gesamte Medizinbetrieb müsse auf die Bedürfnisse des Patienten fokussiert sein:
"Wenn man das umkehrt und wirklich nach 'patient empowerment' schaut, dann denkt man vom Patienten aus und muss fragen: Was ist wann von wem nötig? Das ist wirklich ein Kulturwandel und bedarf eines Systemwechsels."
Systemwechsel funktionieren auch in den Niederlanden nicht von heute auf morgen. Allerdings hält der Gesundheitsökonom Stefan Greß das niederländische System für reformfreudiger als das deutsche, wo alle zwei, drei Jahre neue Gesetze erlassen würden, sich an der Versorgungsqualität selbst aber relativ wenig ändere. Denn in Deutschland hätten Ärzte und Krankenhäuser geradezu eine Kunst darin entwickelt, Reformen entweder auszusitzen oder sich an Reformen vorbei zu verhalten, ohne dass der Gesetzgeber entschieden nachsteuere. Anders die Verhältnisse bei unseren Nachbarn, sagt Stefan Greß.
"In den Niederlanden ist da ein bisschen mehr Kontinuität im Spiel, also es gibt weniger Reformen, dafür werden die Reformen, die umgesetzt werden, auch durchgesetzt. Und dann wird über mehrere Legislaturperioden an den Zielen festgehalten, die man sich einmal gesetzt hat. Das ist kontinuierlicher."
Und es bedeutet für die Akteure im niederländischen Gesundheitssystem mehr Planungssicherheit. Womöglich liegt ein weiterer Erklärungsansatz für die höhere Reformfreudigkeit aber auch darin, dass die Politik dort unter weniger Lobbydruck agiert: In den Niederlanden gibt es keine eigene Arzneimittelindustrie und auch keine privaten Krankenhäuser – die Krankenversorgung dort ist weniger kommerzialisiert als in Deutschland.
Das fördert die Entwicklung neuer Denkansätze und innovativer Behandlungskonzepte – zum Wohle der Patienten und dazu noch mit Sparpotenzial. Stefan Greß glaubt zwar nicht, dass sich das eins zu eins in Deutschland umsetzen ließe. Aber der Blick über die Landesgrenzen könne dazu beitragen, mehr über Verbesserungsmöglichkeiten im eigenen Gesundheitswesen zu lernen. Davon ist auch Roel van der Most, der niederländische Orthopäde aus Hamburg, überzeugt. Während deutsche Ärzte oft nur deutsche Publikationen läsen und deutsche Fachkongresse besuchten, gehört der Blick über den Tellerrand für ihn ganz selbstverständlich dazu. Die Niederländer machen das schon lange so.
