
Im Norden Berlins, ein wenig versteckt in Kiefernwäldern, befindet sich ein weitläufiges Gelände. Darauf mehr als 30 Häuser aus rotem Backstein. Sie gehören zum evangelischen Johannesstift, einem konfessionellen Gesundheits- und Sozialunternehmen. In den Häusern wird mit Kindern gearbeitet, mit Behinderten, es gibt ein Seniorenzentrum, ein Altenheim, eine Klinik.
Das Besondere dieser Anlage: In einem der Häuser ist ein sogenanntes „Pflegepraxis-Zentrum“ untergebracht, eines von vieren in ganz Deutschland. Hier geht es um die Zukunft, genauer, um die „Zukunft der Pflege“ - um innovative Technik, die erprobt wird. Wie das kleine weiße Kästchen, das Koordinator Tobias Kley vorstellt:
„Das ist ein Gerät - für die Hörer - ungefähr in der Größe einer Streichholzschachtel, einer kleinen Streichholzschachtel. Und dieses Gerät wird auf die Bauchoberfläche geklebt, mit einer Pflastertasche. Und es macht etwas, was im ersten Moment sicherlich befremdend klingt: Es misst per Ultraschall den Füllstand der Blase, und das tut es quasi, solange man es trägt, dass heißt, es gibt ein durchgängiges Monitoring des Blasenfüllstands. Und was so ein bisschen klingt wie Überwachung, muss man dann überlegen, wenn man Menschen kennt mit Inkontinenz, was das für sie bedeutet: Also aufgrund des Schams - nicht mehr unterwegs zu sein, weil man nicht weiß, hat man die Blasenkontrolle.“
Das Besondere dieser Anlage: In einem der Häuser ist ein sogenanntes „Pflegepraxis-Zentrum“ untergebracht, eines von vieren in ganz Deutschland. Hier geht es um die Zukunft, genauer, um die „Zukunft der Pflege“ - um innovative Technik, die erprobt wird. Wie das kleine weiße Kästchen, das Koordinator Tobias Kley vorstellt:
„Das ist ein Gerät - für die Hörer - ungefähr in der Größe einer Streichholzschachtel, einer kleinen Streichholzschachtel. Und dieses Gerät wird auf die Bauchoberfläche geklebt, mit einer Pflastertasche. Und es macht etwas, was im ersten Moment sicherlich befremdend klingt: Es misst per Ultraschall den Füllstand der Blase, und das tut es quasi, solange man es trägt, dass heißt, es gibt ein durchgängiges Monitoring des Blasenfüllstands. Und was so ein bisschen klingt wie Überwachung, muss man dann überlegen, wenn man Menschen kennt mit Inkontinenz, was das für sie bedeutet: Also aufgrund des Schams - nicht mehr unterwegs zu sein, weil man nicht weiß, hat man die Blasenkontrolle.“
Technik soll den Pflegenotstand abmildern helfen
Wer aber im Alter das Haus nicht mehr verlässt, droht zu vereinsamen, droht daraufhin, schneller krank zu werden. Das konstatiert die Forschung zur Gesundheitsprävention. Der Blasenfüllstands-Messer ist also weit mehr als nur ein Gerät in der Größe einer Streichholzschachtel. Er soll alternden Menschen dabei helfen, so lange wie möglich aktiv zu bleiben - und damit seelisch und körperlich gesund. Was dem alternden Menschen den Alltag erleichtern soll, könnte auch an anderer Stelle für Entspannung sorgen: Innovative Technik soll den bereits heute existierenden Pflegenotstand, der dramatisch zunehmen könnte, abmildern helfen.
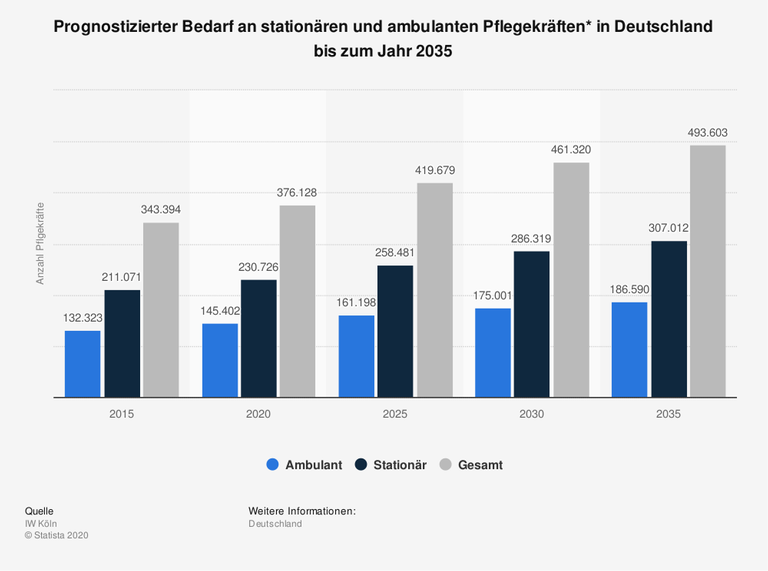
Nach Angaben des kürzlich erschienenen Barmer Pflegereports soll es schon 2030 rund sechs Millionen Pflegebedürftige geben - und viel zu wenig Pflegekräfte. Bereits heute fehlen Tausende Fach- und Hilfskräfte in Altenheimen und Krankenhäusern. Die Prognosen, wie sehr Angebot und Nachfrage auseinandergehen werden, fallen jedoch unterschiedlich aus. Der renommierte Pflegeforscher Heinz Rothgang geht davon aus, dass es bis 2030 einen Bedarf von 434.000 Vollzeitstellen geben wird. Allerdings arbeitet mehr als die Hälfte aller Beschäftigten in den Altenheimen nicht Vollzeit - die Zahl dürfte also deutlich höher liegen.

Mehr zum Thema Pflegenotstand
Was Corona-Regeln für Menschen in Altenheimen bedeuten
Forscher für echten Pflege-TÜV
Sofortprogramm Pflege
Forscher für echten Pflege-TÜV
Sofortprogramm Pflege
Ganz Europa hat ein Pflegekräfte-Problem
Diese Lücke durch Anwerbung auf dem deutschen, europäischen oder internationalen Arbeitsmarkt zu schließen, wird schwierig. Zwar steigen in Deutschland die Löhne in der Branche, die Zahl der Auszubildenden nimmt zu und auch die neue Regierung will nachhelfen. Doch die Arbeitsbedingungen im Pflegebereich sind hart. Viele brechen daher ihre Ausbildung ab, andere halten es nur wenige Jahre in ihrem Beruf aus. Und: Beim ohnehin bestehenden und Branchen unabhängigen Mangel an Fachkräften hat es die Pflegebranche besonders schwer. Sie steht in Konkurrenz zu anderen Sektoren, die deutlich bessere Arbeitsbedingungen anbieten, und sie steht in Konkurrenz zu anderen europäischen Ländern. Laut einer Studie der EU-Kommission sollen 2030 europaweit elf Millionen Pflegekräfte fehlen. Enzo Weber, Arbeitsmarktforscher am „Institut für Arbeitsmarkt und Berufsforschung“ in Nürnberg, weist auf eine weitere Besonderheit hin:
„In der Pflege gibt es eines nicht: diese automatischen Produktivitätssteigerungen, wie es sie zum Beispiel in der Industrie gibt, die dann gleich immer in den Lohnverhandlungen obendrauf geschlagen werden. Das kann man in der Pflege so nicht realisieren, aber das will man vielleicht auch gar nicht, denn höhere Produktivität in der Pflege hieße ja, dass eine Pflegekraft sich um immer mehr und mehr zu Pflegende gleichzeitig kümmert. Das ist ja eigentlich gar nicht gewollt.“
„In der Pflege gibt es eines nicht: diese automatischen Produktivitätssteigerungen, wie es sie zum Beispiel in der Industrie gibt, die dann gleich immer in den Lohnverhandlungen obendrauf geschlagen werden. Das kann man in der Pflege so nicht realisieren, aber das will man vielleicht auch gar nicht, denn höhere Produktivität in der Pflege hieße ja, dass eine Pflegekraft sich um immer mehr und mehr zu Pflegende gleichzeitig kümmert. Das ist ja eigentlich gar nicht gewollt.“

Roboter mit Videobildschirm, Sturz-Sensoren, Vitalparameter
Um den Pflegesektor zu entlasten, den Pflegenotstand auch mittelfristig abfedern zu können, wird seit einigen Jahren zunehmend in Prävention, Technik und Digitalisierung investiert - so wie im Pflegepraxis-Zentrum im Norden von Berlin. 2015 richtete die Bundesregierung den mit jährlich 200 Millionen Euro ausgestatteten Innovationsfonds ein, der gerade bis 2024 verlängert wurde. Der Markt boomt, immer mehr neue Ideen kommen hinzu. Dazu gehören kleine Roboter mit Videobildschirm, die hinter einer Person herfahren können; in Matratzen eingewebte Sensoren, die Stürze anzeigen; Sensoren, die Licht ein und den Herd ausschalten; oder Apps, die Vitalparameter wie Blutzucker messen, und - seit 2019 das „Digitale Versorgungs-Gesetz“ in Kraft getreten ist - können die Kosten zum Beispiel für Gesundheits-Apps von Krankenkassen erstattet werden. Doch es hakt im Detail, sagt Tobias Kley vom Berliner Pflegepraxis-Zentrum. Nicht jeder potenzielle Anwender, ob Betroffener oder Pfleger, wolle die Technik nutzen, könne damit auch umgehen:
„Das auch das, was wir in den Studien sozusagen mitbekommen, wenn die Menschen merken, dass sie einen Mehrwert haben, dass sie einen klaren Gewinn dadurch haben, ist die Akzeptanz der Technik sehr groß. Das sehen wir bei Sturzsensoren, bei Sturzerkennung. Weil das ein sehr häufiges Problem ist bei alleinlebenden Menschen in der Häuslichkeit, die eine sofortige Akzeptanz haben. Und das wird dann, je verrückter quasi die Technik wird, desto mehr nimmt auch diese Akzeptanz ab und man muss dann irgendwo gucken, wo ist der Mehrwert.“

Zudem seien die digitalen Hilfen oft nicht aufeinander abgestimmt: „Das Problem bei all diesen Technologien ist, dass es keine Standards für Schnittstellen gibt. Das heißt, die Zusammenarbeit der Systeme untereinander ist sehr, sehr schwierig. Und das führt natürlich zu einem Durcheinander auf dem Markt und zu einem Durcheinander vom System und das ist nicht förderlich für die Orientierung der pflegebedürftigen Menschen, die ja auch über die Anwendung selber mitentscheiden sollen.“
Entwicklungen gehen häufig an den Bedürfnissen der Betroffenen vorbei
Schon 2016 hat die Altersberichtskommission Besserung gefordert. Diese vom zuständigen Bundesministerium eingesetzte Kommission erstellt in jeder Legislaturperiode den „Altersbericht zur Lage der älteren Generation in Deutschland“, und das jeweils mit einem Schwerpunktthema. Auch die Bilanz des 8. Altersberichts mit dem Schwerpunktthema „Digitalisierung“ vom August 2020, fiel vernichtend aus: Was entwickelt werde, gehe häufig an den Bedürfnissen der Betroffenen vorbei; vieles habe lediglich Modellcharakter, die Anwendbarkeit sei unklar. Und: Ein „nicht tolerierbarer Anteil“ älterer Menschen habe keinen oder nur eingeschränkten Zugang zu digitalen Technologien - auch weil das Geld dafür nicht da sei. Heinz Rothgang, Professor für Gesundheitsökonomie und Versorgungsforschung in Bremen, weist auf weitere kritische Punkte hin: Viele Einrichtungen verfügten weder über ein stabiles, noch schnelles Internet. Und zu oft werde zwar die Anschaffung von Technik bezahlt, nicht aber deren Wartung und die Schulung des Personals. Rothgang warnt vor einer überhasteten Einführung von Neuem:
„Die Technik, die da heute schon da ist, die muss noch in die Einrichtungen reinkommen. Und da gibt es schon Potenziale. Das ist für mich wichtiger als die Zukunft, die im Moment gerade in den Laboren ausprobiert wird; die wird uns in den nächsten zehn Jahren nicht helfen.“
„Die Technik, die da heute schon da ist, die muss noch in die Einrichtungen reinkommen. Und da gibt es schon Potenziale. Das ist für mich wichtiger als die Zukunft, die im Moment gerade in den Laboren ausprobiert wird; die wird uns in den nächsten zehn Jahren nicht helfen.“

Nach Einführung der Pflegeversicherung haben sich Kommunen zurückgezogen
Technische Innovationen sind aber nur ein Bereich, der die Pflege entlasten soll. Im Mittelpunkt stehen vor allem soziale und gesundheitsfördernde Maßnahmen. Sie sollen dafür sorgen, dass alte Menschen nicht, oder erst sehr viel später pflegebedürftig werden. Dazu gehört die Altenhilfe der Kommunen. Sie sind gesetzlich dazu verpflichtet, Beratungen zu Pflege und Hilfe zu koordinieren oder dafür zu sorgen, dass Seniorinnen und Senioren Zugang zu jeder Art Veranstaltungen haben, inklusive einem Angebot, wie sie dorthin kommen. Viele Kommunen investieren auch in die Altenhilfe. Zu viele aber hätten sich aus dieser Aufgabe zurückgezogen, kritisiert Heinz Rothgang. Dafür gebe es einen Grund:
„Als wir die Pflegeversicherung eingeführt haben, haben wir einen neuen Träger gehabt, nämlich die Pflegekassen. Die Kommunen haben sich in Reaktion weitgehend zurückgezogen aus der Pflege, auch aus der Altenhilfe zu einem Teil, der überhaupt nicht dadurch gedeckt wurde, was die Pflegeversicherung übernommen hat. Die Kommunen haben gesagt, oh, jetzt haben wir die Pflegekasse, vielen Dank, wir ziehen uns da raus, wir sparen das Geld, und das hat zu so einem Vakuum geführt.“
„Als wir die Pflegeversicherung eingeführt haben, haben wir einen neuen Träger gehabt, nämlich die Pflegekassen. Die Kommunen haben sich in Reaktion weitgehend zurückgezogen aus der Pflege, auch aus der Altenhilfe zu einem Teil, der überhaupt nicht dadurch gedeckt wurde, was die Pflegeversicherung übernommen hat. Die Kommunen haben gesagt, oh, jetzt haben wir die Pflegekasse, vielen Dank, wir ziehen uns da raus, wir sparen das Geld, und das hat zu so einem Vakuum geführt.“
Herausforderung ländlicher und strukturschwacher Raum
Dabei wird gerade im ländlichen und strukturschwachen Raum der Anteil alter Menschen deutlich steigen. Dieser Aufgabe und den Anforderungen, die damit einhergingen, müssten sich die Kommunen stellen, fordert Adelheid Kuhlmey, Direktorin des „Instituts für Medizinische Soziologie und Rehabilitationswissenschaft“ in Berlin:
„Natürlich macht es Sinn, dass Kommunen sich endlich darauf besinnen, dass unser Leben im statistischen Durchschnitt nicht 60, sondern 80 oder 90 und in Zukunft 100 Jahre beträgt. Und natürlich macht es Sinn, Verhältnisprävention zu installieren - mit bestimmten Wohnformen, mit Vermeidung von Einsamkeit bei alten und hochbetagten Menschen. Alles das sind präventive Ansätze, die einen Effekt haben werden auf weniger Pflegebedürftigkeit.“
„Natürlich macht es Sinn, dass Kommunen sich endlich darauf besinnen, dass unser Leben im statistischen Durchschnitt nicht 60, sondern 80 oder 90 und in Zukunft 100 Jahre beträgt. Und natürlich macht es Sinn, Verhältnisprävention zu installieren - mit bestimmten Wohnformen, mit Vermeidung von Einsamkeit bei alten und hochbetagten Menschen. Alles das sind präventive Ansätze, die einen Effekt haben werden auf weniger Pflegebedürftigkeit.“
Kommunen fordern dauerhafte finanzielle Förderung
Die Kommunen weisen die Vorwürfe unzureichender Vorsorge allerdings zurück. Es fehle ihnen oft an Spielraum und an Geld, wehrt sich der Deutsche Landkreistag. Rückendeckung bekommt der Landkreistag dabei von der Altersberichtskommission. Die Kommission hat bereits 2016 von Bund und Ländern gefordert, die Kommunen finanziell und strukturell besser auszustatten. Statt immer wieder zeitlich befristete Projekte zu fördern, müsse es eine dauerhafte Förderung geben, auch für soziale Angebote und Netzwerke. Die Politik reagierte, schuf das sogenannte „Pflegestärkungsgesetz III“. Die Pflegekassen sollten demnach besser berücksichtigen, was Kommunen individuell brauchen und wollen. Und die Kommunen ihrerseits sollten Angebote entwickeln, mit denen Menschen im Alter und ihre Angehörigen im Alltag besser unterstützt werden. Irene Vorholz, Beigeordnete für Soziales beim Deutschen Landkreistag, ist vom Ergebnis nicht überzeugt:
„Ganz offen gesagt, in unseren Augen war das ein Reinfall, was die Rolle der Kommunen in der Pflege betrifft, wo Länder und Kommunen eine ganze Reihe von Vorschlägen eingebracht haben, was wirklich hilfreich wäre, ist in diesem Pflegestärkungsgesetz III so gut wie nichts bei rausgekommen. Also die Rolle der Kommunen ist da nicht gestärkt worden, die ist verfehlt worden.“
„Ganz offen gesagt, in unseren Augen war das ein Reinfall, was die Rolle der Kommunen in der Pflege betrifft, wo Länder und Kommunen eine ganze Reihe von Vorschlägen eingebracht haben, was wirklich hilfreich wäre, ist in diesem Pflegestärkungsgesetz III so gut wie nichts bei rausgekommen. Also die Rolle der Kommunen ist da nicht gestärkt worden, die ist verfehlt worden.“
Bedürfnisse der Älteren werden in der Infrastruktur nicht mitgedacht
Während die Politik noch nach Lösungen sucht, haben sich bei den Wohlfahrtsorganisationen wie Caritas, Evangelisches Johanneswerk oder Arbeiterwohlfahrt neue Bündnisse gebildet, die sich intensiv und ganz pragmatisch mit sozialen Neuerungen auseinandersetzen. Dazu gehört der Verein SONG, „Soziales Neu Gestalten“, ein Zusammenschluss von Akteuren aus der Sozialwirtschaft. Ein Schwerpunkt von SONG: Wohnquartiere für ältere Menschen. Der Song-Vorsitzende Bodo de Vries fordert, dass die Stadtplaner früher und besser auf die Bedürfnisse alter Menschen eingehen müssten, so wie sie das für Kinder bereits täten:
„Die Frage ist ja, wie muss ein Wohnquartier aussehen, von dem ich heute schon weiß, dass da morgen eine steigende Anzahl älterer Menschen steht. In Nordrhein-Westfalen ist es so, dass eine Kommune zwar mitreden kann, wo die nächste Tankstelle hinkommt, allerdings welche infrastrukturellen Voraussetzungen der Pflege notwendig sind, dort ist das Gestaltungspotenzial sehr reduziert und zum Teil gar nicht vorhanden.“
„Die Frage ist ja, wie muss ein Wohnquartier aussehen, von dem ich heute schon weiß, dass da morgen eine steigende Anzahl älterer Menschen steht. In Nordrhein-Westfalen ist es so, dass eine Kommune zwar mitreden kann, wo die nächste Tankstelle hinkommt, allerdings welche infrastrukturellen Voraussetzungen der Pflege notwendig sind, dort ist das Gestaltungspotenzial sehr reduziert und zum Teil gar nicht vorhanden.“
Bielefelder Wohnprojekt als Vorbild
In Bielefeld gibt es schon seit den 90er Jahren ein Wohnprojekt, das bundesweit als Vorbild gilt. Das kommunale Wohnungsunternehmen BGW bietet hier 500 barrierefreie Wohnungen an, also Wohnungen, deren Türen zum Beispiel breit genug sind für Menschen mit Gehbehinderungen. Eines der Gebäude steht nahe dem Bahnhof, ein sandfarbener Wohnblock mit großzügigen Balkonen und einem begrünten Innenhof. Parterre gibt es ein ehrenamtlich betriebenes Café, auch für die Nachbarschaft. Direkt nebenan: Ein Pflegedienst mit einer 24 Stundenbereitschaft.
Die Stadt Bielefeld hat bereits 2007 beschlossen, vor allem den ambulanten Sektor mit Projekten wie dem Wohnmodell auszubauen, um stationäre Pflegeplätze zu reduzieren. Die Stadt sei damit erfolgreich gewesen, so Oliver Klingelberg, der Sozialmanager der BGW:
„Das hat man weitestgehend seitdem auch eingehalten. Es sind zwar Plätze dazugekommen, aber im Großen und Ganzen hat man die aufwachsenden Pflegebedarfe ambulant auffangen können.“
Die Stadt Bielefeld hat bereits 2007 beschlossen, vor allem den ambulanten Sektor mit Projekten wie dem Wohnmodell auszubauen, um stationäre Pflegeplätze zu reduzieren. Die Stadt sei damit erfolgreich gewesen, so Oliver Klingelberg, der Sozialmanager der BGW:
„Das hat man weitestgehend seitdem auch eingehalten. Es sind zwar Plätze dazugekommen, aber im Großen und Ganzen hat man die aufwachsenden Pflegebedarfe ambulant auffangen können.“
"Es werden immer nur Individualleistungen abgerechnet"
Klingelberg hat schon viele Vorträge gehalten, und viel interessierten Besuch aus anderen Kommunen bekommen. Allerdings, schränkt Klingelberg ein, sei das Modell nicht einfach zu kopieren:
„Es braucht immer Leute, die sagen, ich gehe auch ins Risiko, ich will auch Innovation, ich geh auch rein, weil dieses Ganze was Quartiersansatz ist, diese ganze Gemeinwesenarbeit, dieses ganze Thema, wie kann ich Potenziale im Stadtteil nutzen, wie kann ich Strukturen zusammenführen: Da kriege ich keinen Cent für. Das ist nicht refinanziert. Es werden immer nur Individualleistungen abgerechnet, keine Kollektivleistungen.“
„Es braucht immer Leute, die sagen, ich gehe auch ins Risiko, ich will auch Innovation, ich geh auch rein, weil dieses Ganze was Quartiersansatz ist, diese ganze Gemeinwesenarbeit, dieses ganze Thema, wie kann ich Potenziale im Stadtteil nutzen, wie kann ich Strukturen zusammenführen: Da kriege ich keinen Cent für. Das ist nicht refinanziert. Es werden immer nur Individualleistungen abgerechnet, keine Kollektivleistungen.“
Soziale Innovation muss über ehrenamtliche Netzwerke hinausgehen
Ein Nachbarschaftsnetzwerk wird also nicht kommunal gefördert. Dabei müsse angesichts der sich anbahnenden Versorgungslücke dringend über soziale Innovation nachgedacht werden, fordern Experten. Und: Soziale Innovation müsse deutlich über ehrenamtliche Netzwerke hinausgehen. Dazu gehöre zum Beispiel auch der Abbau starrer Grenzen. Pflegeforscher Rothgang:
„Es geht auch darum, dass man den bisher stationären Bereich dann stärker öffnen kann für die Zivilgesellschaft. Weil im Moment ist es so, Sie werden zuhause versorgt, es gibt ein stabiles Netzwerk von Freunden, Nachbarn, Angehörigen. Die Situation wird schlechter, es reicht nicht mehr, der Übergang erfolgt ins Heim, aber das Netzwerk bricht komplett ab, und das müsste nicht sein. Da können natürlich auch weiter Aufgaben übernommen werden, aber die Systemgrenze sorgt dann dafür, dass es dann heißt: Im Heim wird ja für alles gesorgt, wir brauchen niemanden mehr. Deshalb muss diese starre Sektorengrenze eigentlich weg.“
„Es geht auch darum, dass man den bisher stationären Bereich dann stärker öffnen kann für die Zivilgesellschaft. Weil im Moment ist es so, Sie werden zuhause versorgt, es gibt ein stabiles Netzwerk von Freunden, Nachbarn, Angehörigen. Die Situation wird schlechter, es reicht nicht mehr, der Übergang erfolgt ins Heim, aber das Netzwerk bricht komplett ab, und das müsste nicht sein. Da können natürlich auch weiter Aufgaben übernommen werden, aber die Systemgrenze sorgt dann dafür, dass es dann heißt: Im Heim wird ja für alles gesorgt, wir brauchen niemanden mehr. Deshalb muss diese starre Sektorengrenze eigentlich weg.“
Wie gehen wir mit der Lebensphase Alter um?
Grundsätzlich müsse die Zivilgesellschaft mehr Verantwortung übernehmen:
„Wir brauchen ein Engagement der Zivilgesellschaft. Wir haben jetzt wie nie zuvor in der Geschichte Menschen, die verrentet sind, aber noch zehn gute Jahre haben, die man einbinden muss. Und wir brauchen Technik. Wir brauchen alles das, weil die Herausforderung ist so groß, dass man es gar nicht gegeneinander ausspielen kann.“
Auch Bodo de Vries, der Vorsitzende des sozialen Netzwerks SONG, sieht es als eine gute Möglichkeit, vor allem die Älteren, die einsatzfähig sind, zu motivieren:
„Das Alter ist erstmal eine Erfindung. Das ist eine Erfindung, die nicht entstanden ist, weil wir plötzlich alte Menschen haben, sondern weil wir die Menschen von Erwerbsarbeit und Familienarbeit entpflichtet haben, und damit eine Lebensphase geschaffen haben, die mehrere Jahrzehnte heute umfassen kann. Und die Frage, wie wir mit dieser Lebenszeit umgehen, übrigens auch die Frage, was können wir von den Alten haben, die haben wir leider noch gar nicht gestellt. Das ist eine Entwicklungsaufgabe, die wir sowohl gesellschaftlich wie politisch erst einmal in den Mittelpunkt stellen müssen, weil man vielleicht nicht 30 Jahre mit seinen Enkeln spielen will, oder den Keller aufräumen möchte.“
„Wir brauchen ein Engagement der Zivilgesellschaft. Wir haben jetzt wie nie zuvor in der Geschichte Menschen, die verrentet sind, aber noch zehn gute Jahre haben, die man einbinden muss. Und wir brauchen Technik. Wir brauchen alles das, weil die Herausforderung ist so groß, dass man es gar nicht gegeneinander ausspielen kann.“
Auch Bodo de Vries, der Vorsitzende des sozialen Netzwerks SONG, sieht es als eine gute Möglichkeit, vor allem die Älteren, die einsatzfähig sind, zu motivieren:
„Das Alter ist erstmal eine Erfindung. Das ist eine Erfindung, die nicht entstanden ist, weil wir plötzlich alte Menschen haben, sondern weil wir die Menschen von Erwerbsarbeit und Familienarbeit entpflichtet haben, und damit eine Lebensphase geschaffen haben, die mehrere Jahrzehnte heute umfassen kann. Und die Frage, wie wir mit dieser Lebenszeit umgehen, übrigens auch die Frage, was können wir von den Alten haben, die haben wir leider noch gar nicht gestellt. Das ist eine Entwicklungsaufgabe, die wir sowohl gesellschaftlich wie politisch erst einmal in den Mittelpunkt stellen müssen, weil man vielleicht nicht 30 Jahre mit seinen Enkeln spielen will, oder den Keller aufräumen möchte.“
Soziale Teilhabe älterer Menschen verbessern
In der Politik scheint angekommen zu sein, wie dringend die Pflege mit zusätzlichen Angeboten entlastet werden muss. Die neue Ampelkoalition plant einen ganzen Katalog an Maßnahmen, mit denen die soziale Teilhabe alter Menschen verbessert, Prävention gefördert und die Unterstützung mittels neuer Technik vorangetrieben werden soll. So sieht der Koalitionsvertrag vor, innovative quartiersnahe Wohnformen zu fördern, den Kommunen mehr Mitgestaltungsrecht zu geben und die Digitalisierung in der Pflege voranzubringen. Auch die Vermeidung von Krankheiten, die so genannte „Primärprävention“, und das Lindern von Krankheiten im frühen Stadium, die „Sekundärprävention“, sollen verbessert werden. Doch welchen volkswirtschaftlichen Nutzen technische und soziale Innovationen tatsächlich bringen - wieviel weniger Pflegepersonal dadurch nötig würde - das ist bisher nicht umfassend berechnet. Technische und soziale Innovationen sind wichtig. Doch das darf nicht über die zentrale Bedeutung von Pflegerinnen und Pflegern hinwegtäuschen. Sie sind entscheidend, wenn es darum geht, Menschen im Alter angemessen zu versorgen. Den Bedarf an Pflegepersonal zu decken, wird daher eine der dringlichsten Aufgaben bleiben. Ein Bedarf, der dramatisch zunimmt. Pflegeforscherin Kuhlmey weist auf einen weiteren Umstand hin: Die Menschen blieben heute zwar länger gesund, doch damit verkürze sich nicht die Phase, in der sie gepflegt werden müssten.
„Wir haben die Aufholjagd, Lebenszeitverlängerung, nicht gewonnen. Menschen kommen zwar später in die Pflegebedürftigkeit, leben also länger ohne Pflege und Hilfebedarf, bleiben aber auch länger in diesem Zustand, weil die Lebenserwartungszeit sich nach hinten ausgeweitet hat. Die Menschen sterben an Erkrankungen und nicht am Altsein.“
„Wir haben die Aufholjagd, Lebenszeitverlängerung, nicht gewonnen. Menschen kommen zwar später in die Pflegebedürftigkeit, leben also länger ohne Pflege und Hilfebedarf, bleiben aber auch länger in diesem Zustand, weil die Lebenserwartungszeit sich nach hinten ausgeweitet hat. Die Menschen sterben an Erkrankungen und nicht am Altsein.“











![Hunderte von Helfern versuchen am 3.6.1998 im Wrack des verunglückten ICE 884 bei Eschede in der Nähe von Celle, Opfer des Zugunglücks zu bergen. Der Intercity-Express "Wilhelm Conrad Röntgen" von München nach Hamburg war mit etwa Tempo 200 gegen eine Brücke geprallt, die dabei zerfetzt wurde. Die Zahl der Todesopfer könnte auf weit über 100 steigen. Diese Schätzung nannte die Einsatzleitung der Rettungskräfte am Abend im Gespräch mit Bundesverkehrsminister Wissmann. Möglicherweise sind unter den noch nicht geborgenen Toten auch Kinder aus zwei Schulklassen. Rund 300 Menschen wurden verletzt, viele von ihnen schwer. Es handelt sich um das schwerste Zugunglück in Deutschland seit 20 Jahren. [dpabilderarchiv] Hunderte von Helfern versuchen am 3.6.1998 im Wrack des verunglückten ICE 884 bei Eschede in der Nähe von Celle, Opfer des Zugunglücks zu bergen. Der Intercity-Express "Wilhelm Conrad Röntgen" von München nach Hamburg war mit etwa Tempo 200 gegen eine Brücke geprallt, die dabei zerfetzt wurde. Die Zahl der Todesopfer könnte auf weit über 100 steigen. Diese Schätzung nannte die Einsatzleitung der Rettungskräfte am Abend im Gespräch mit Bundesverkehrsminister Wissmann. Möglicherweise sind unter den noch nicht geborgenen Toten auch Kinder aus zwei Schulklassen. Rund 300 Menschen wurden verletzt, viele von ihnen schwer. Es handelt sich um das schwerste Zugunglück in Deutschland seit 20 Jahren. [dpabilderarchiv]](https://bilder.deutschlandfunk.de/7b/1c/99/87/7b1c9987-85ad-48de-a9ef-d7cc27234184/eschede-ice-zugunglueck-100-1920x1080.jpg)


